投稿日: 2024年2月1日 12:00 | 更新:2024年2月5日17:17

主に眼圧上昇によって、視神経が障害され、視野障害や視力低下を起こします。発作を起こすと数日で失明のリスクも。
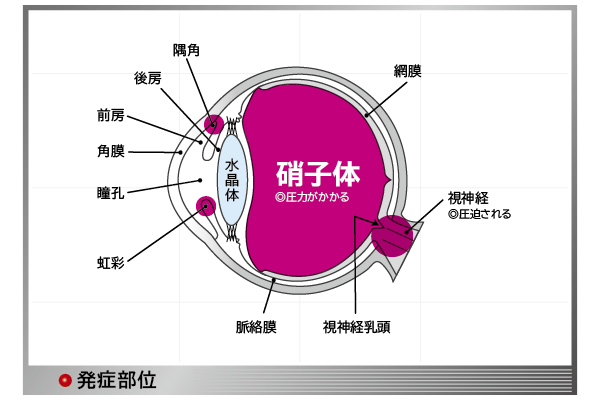
疾患の特徴
だんだんと視野が狭窄し失明することも
緑内障は、主に眼圧の上昇によって眼の奥にある視神経が障害され、視野狭窄や視力低下を起こす疾患です。緑内障は40代の約5%、 60代以上で10%以上が罹患するといわれ、決して珍しくありません。日本人の中途失明原因第1位の疾患です※。しかし、早期に発見し、適切な治療を受ければ、視野狭窄や視力低下などを留め、現状維持が期待できます。
緑内障には大きくわけて、開放隅角(かいほうぐうかく) 緑内障と閉塞隅角(へいそくぐうかく) 緑内障の2種類があります。これは眼圧を調整する房水を出す隅角が開いているか、閉じているかの違いです。
また、眼圧は正常範囲にもかかわらず緑内障を発症する正常眼圧緑内障もあり、開放隅角緑内障に含まれます。日本人では一番多い病型で、成因として、眼圧を受ける視神経の脆弱性のほか、免疫や血流の異常も指摘されています。
閉塞隅角緑内障の発症に伴い、急激に眼圧が上昇する急性緑内障発作は危険です。目の痛みや充血、かすみ、頭痛や吐き気を伴い、急速に視野が狭くなり、数日で失明する可能性もあります。
多くの緑内障は初期段階では、ほとんど自覚症状はありません。ゆっくりと進行していき、そのうちに視野の4分1くらいがぼやけてきます。
両目で見れば、ある程度の視野を確保できるため、片方の眼だけ進行していても、気づきにくい疾患です。
※日本眼科医会HPによる
主な治療法
40代になったら毎年眼科検診
一度、傷ついてしまった視神経は元に戻ることはありません。そのため緑内障を根治する治療法はまだありません。
しかし、現在は治療技術の発展によって、視野や視力を維持することは期待できます。薬物療法や手術で症状の進行を抑制します。
緑内障は自覚症状がほとんどない疾患ですから、40代になったら毎年眼科検診を受けるのが早期発見のためには大切です。眼圧測定や隅角検査、眼底検査、OCT検査、視野検査などを行います。
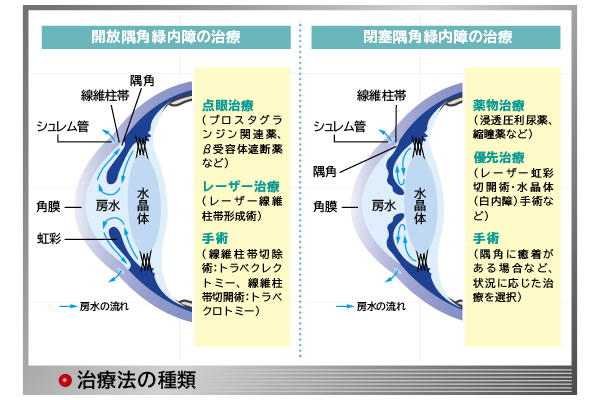
緑内障の診断を受けた場合、開放隅角緑内障か、もしくは閉塞隅角緑内障かによって治療法が決まります。
緑内障のタイプによって変わる治療法
開放隅角緑内障治療の基本は眼圧を下げること。眼圧下降のため、プロスタグランジン関連薬(FP受容体作動薬)等を第一選択肢に、点眼治療を行います。効果には個人差がありますから、複数の点眼薬を併用することもあります。点眼後も進行を抑制できない場合、手術を検討します。
侵襲が少ないレーザー線維柱帯形成術、眼圧下降効果が高く、幅広く行われている線維柱帯切除術(トラベクレクトミー)、比較的合併症の少ない線維柱帯切開術(トラベクロトミー)などの術式を局所麻酔下で実施します。最近では安全性の高い低侵襲の手術が良く行われています。術式は複数あるため、よく主治医と相談して決めることが重要です。
閉塞隅角緑内障は眼の中の水が流れる通路が狭いため、水の流れがせき止められて眼圧が急に上がります。中高年の女性や遠視の方に多い疾患です。閉塞隅角は検診などで眼科に行かない限り、なかなか診断できません。
急に眼圧が上昇して、眼が痛くなり視野がかすんで頭痛や吐き気を起こす急性緑内障発作をきっかけに見つかることもあります。失明のリスクもあるので、その前に治療をするのが肝要です。
点眼治療で眼圧を下げながら、隅角を広げる治療(レーザー虹彩切開術・水晶体(白内障)手術)を優先して行います。隅角が癒着している場合は別の手術を検討します。
治療成功のカギアドヒアランス
どの手術を選択しても、進行を防ぐための点眼治療の継続が必要となることが多いです。緑内障の予後は改善していますが、緑内障が悪化すれば失明に至る場合もあります。ただし、その多くが、十分な治療を早期から受けられなかったことに起因しています。早期発見と早期の治療開始がその意味で大切です。薬物治療成功のカギがアドヒアランス。患者自身が積極的に治療方針の決定に参加し、正しく点眼することが重要です。
緑内障は生涯にわたって付き合う病気と認識し、定期的に通院し、処方された点眼薬や内服薬を用法・用量を守って使用を続けてください。

※『名医のいる病院2023 眼科治療編』(2023年3月発売)から転載
【関連情報】