投稿日: 2024年3月15日 12:00 | 更新:2024年3月15日11:48

次世代のがん治療法と呼ばれる「粒子線治療」。実施施設は 2022年現在、日本に25カ所※(重粒子線:6カ所、陽子線:18カ所、重粒子線と陽子線の両方:1カ所)。その中心として重粒子線治療をリードするのが QST病院。治療の特徴から、保険収載への取り組み、治療の実例、新技術の開発について山田滋院長に伺った。
光子線と粒子線は何が違うのか
がんを切除せずに治療する方法のひとつが放射線治療です。放射線には物質を電離(イオン化)する力があり、それを腫瘍に照射して、がん細胞のDNAにキズをつけて攻撃するのが放射線治療の仕組みです。放射線は光子線と粒子線に大別されます。
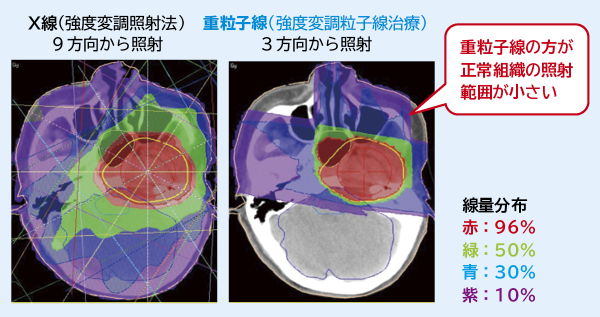
一般的な放射線治療に用いられるのが、X線などの光子線。懐中電灯の光のように散乱・減弱しながら進む性質があります。最近はサイバーナイフ、ガンマナイフ、 IMRT(強度変調放射線治療)などの登場によって高精度の照射が可能になりましたが、多数の角度から光を集めるように照射するため、腫瘍の周囲に存在する正常細胞に当たる体積は大きくなります。
一方、粒子線は速度がゼロとなる直前に放射線量が最大になる性質(ブラッグピーク)があります。このピークを利用して周辺細胞への影響を極力少なく、がん細胞を狙い撃ちできるのが粒子線治療の特徴です。体内のどの部分に、どれだけエネルギーが当たるかを示す「線量分布」に優れています。
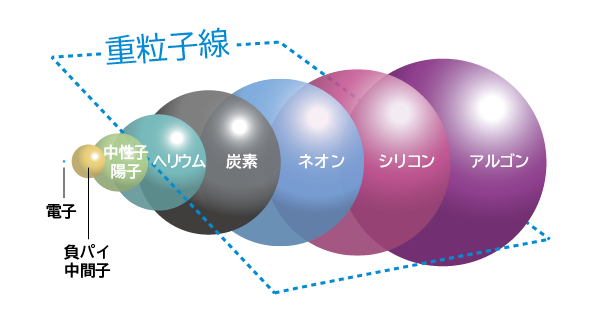
陽子より約12倍重い重粒子(炭素イオン)
粒子線治療に用いられるのは主に陽子線(水素イオン)と重粒子線(炭素イオン)。陽子の約12倍の質量を持つ重粒子は砲丸投げに例えられます。重い球のほうが破壊力は大きく、治療に抵抗性の強いがんにも効果的です。X線や陽子線は二重らせん構造のがんDNAのうち多くは1本にダメージを与えますが、1本だと、DNAのキズが修復することがあります。重粒子線は2本とも切断するため、がん細胞のDNAにつけたキズが修復しにくくなります。ただし、重粒子を投げるためには巨大な加速器が必要です。
粒子線治療のリーダーとして保険適用拡大に尽力
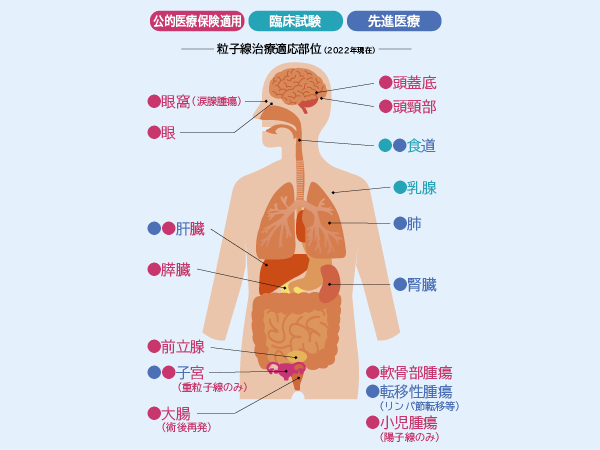
現在、粒子線治療で保険適用対象は切除不能骨軟部腫瘍、頭頸部がん、前立腺がん、大型の肝細胞がん、肝内胆管がん、局所進行性膵がん、局所進行性子宮頸部腺がん、大腸がん術後再発、小児腫瘍。
より多くのがん患者さんが粒子線治療を受けられるためには保険適用の拡大が大切です。その第一歩が粒子線治療の優位性の証明です。日本放射線腫瘍学会では全国の粒子線がん治療施設と協力して臨床研究を進めています。文献を、くまなく調査し、X線と重粒子線・陽子線の治療成績(生存率など)を比較すると同時に、QST病院では全国7カ所の重粒子線治療施設の治療実績をを集約し、検証を続けています。
基本的には治療成績を基準に優位性が認められ、保険収載となります。前立腺がんは適応疾患の中でも特に患者数が多いため、治療効果はIMRTと同等であるものの、治療後の障害が少ないという観点から保険収載されました。
私がQST病院に着任当初から臨床研究に尽力してきた膵臓がんと大腸がん術後再発が2022年に保険収載されたことは、非常に喜ばしい出来事でした。現在は篠藤誠医師と瀧山博年医師が、それぞれ膵臓がんと大腸がん術後再発の臨床研究の中心を担う活躍をしています。
重粒子線治療で寛解に至った事例
重粒子線治療は手術困難な症例に対し、手術に代わり得る有用な局所療法といわれています。実際に末期がんから寛解に至った事例を紹介します。
2001年、A病院で直腸がんの切除手術をした男性患者Bさんに再発が起こりました。切除を進められるもBさんは手術を拒否、①2004年に当院で1度目の重粒子線16回照射を施行。2006年には肺転移があり、A病院でFOLFIRI療法(化学療法の一種)を実施。②2007年、骨盤内再発が見つかり、12回照射。③2008年には肺に転移し、4回照射。その半年後、右肺の3カ所に転移し、A病院で切除。同年、総腸骨リンパ節、次いで左肺上葉および右下葉へ転移。④総腸骨リンパ節に12回、⑤左肺上葉に12回、⑥右肺1回の照射。⑦2011 年、右肺に再発し、4回を施行。 2003年~ 2011年に合計7度61回の重粒子線治療を行いました。以後、再発はなく、2022年現在もBさんに再発の兆候はありません。
当時「手術しないなら何もできません。基本的には緩和ケアに行きなさい」と言われたそうですが、重粒子線治療で寛解に至りました。もともと九州の方で、現在は佐賀県の施設で経過を診ていただいています。
従来の放射線治療であれば、正常細胞への影響から7度の照射は重篤な障害が懸念されることから困難でした。優れた線量分布によって正常細胞への影響が抑えられたことと、がん細胞のDNAを切断する力が強いという重粒子線の2つの特長が結びついた結果です。
がん死ゼロを目指す「量子メス」の研究
QST病院では「がん死ゼロ健康長寿社会」を目指し、2016年から量子メスプロジェクトを進めています。
1994年にできた世界初の重粒子線がん治療装置(第1世代)HIMACは120m×65mと大型で、建設費も320億円に上るものでした。第2及び3世代は60m×40m、建設費140億円と小型化・低コスト化を実現しました。
第4世代以降の次世代型重粒子線がん治療装置を「量子メス」と呼んでいます。
さらなる小型化(45m×34m)と同時に「マルチイオン照射」の導入を進めています。重粒子線治療では主に炭素イオンが使用されますが、重粒子は一種類ではありません。水素より大きい原子番号を持つ、さまざまなイオンビームが重粒子です。マルチイオン照射では自在に複数の重粒子(イオンビーム)を操ることが可能です。腫瘍中心部には炭素イオンより重い酸素イオンやネオンイオンで「がんの再発抑制」、腫瘍周辺は従来通り炭素イオン、正常細胞組織近傍には軽いヘリウムイオンで「副作用の低減」など、腫瘍内の場所や状態に応じてイオンを選択し、照射が可能になります。
マルチイオン照射に加え、標的(病巣)をなぞるように照射する「3-Dスキャニング照射」、超電導技術を用い小型化し、どの方向からでも照射を可能とする「回転ガントリー」といった技術によって、原発腫瘍への治療効果の向上、再発の抑制、副作用の低減、及び治療期間の短縮など、より高いQOL(生活の質)の実現を追求しています。
2030年頃には10m×20m(第一世代の1/40)というサイズ、病院の治療室に設置可能な第5世代「量子メス」の完成が目標です。

※『病院の選び方2023 疾患センター&専門外来』(2023年3月発行)から転載
【関連情報】